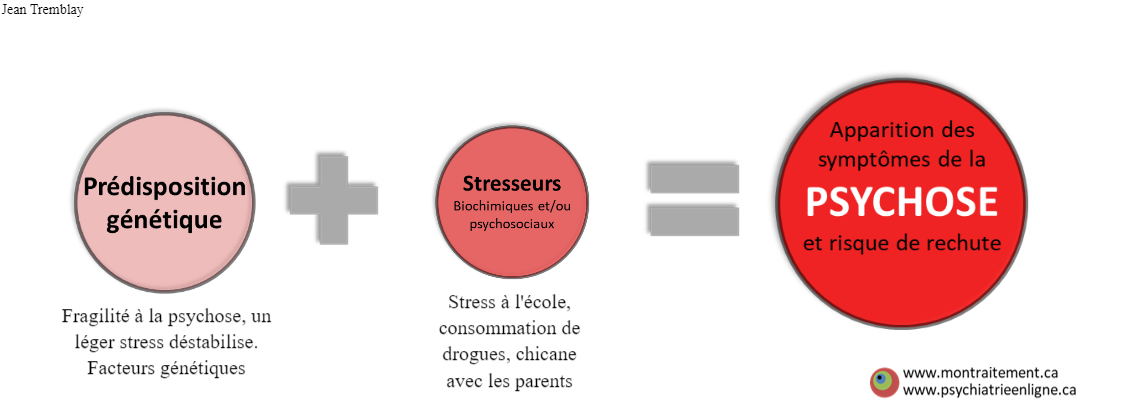
- Modèle vulnérabilité-stress (modèle diathèse–stress)
Description:
La psychose, tout comme la majorité des maladies somatiques et psychiatriques, se manifestent/s’exacerbent suite à un stresseur chez une personne qui présente déjà une susceptibilité. Son apparition peut être insidieuse sans aucun facteur précipitant, mais dans la grande majorité des cas, plusieurs stresseurs peuvent être identifiés: consommation de substance, stress au travail/étude (anxiété de performance), imprévu dans la vie, rupture amoureuse, déménagement/immigration, etc… Ce graphique aide à rappeler à la personne sa vulnérabilité, non pas pour l’emprisonner dans sa fatalité, mais pour l’en libérer grâce au travail qu’elle peut faire au niveau de la gestion du stress. C’est aussi à ce niveau que les médecins/intervenants en santé mentale peuvent intervenir. Quant aux prédispositions génétiques à la psychose c’est typiquement après une premier épisode aigu de psychose que la personne apprend à propos de sa fragilité et cherche à comprendre la source de ses symptômes. (PPv2.0 page: P3)
Exemple:
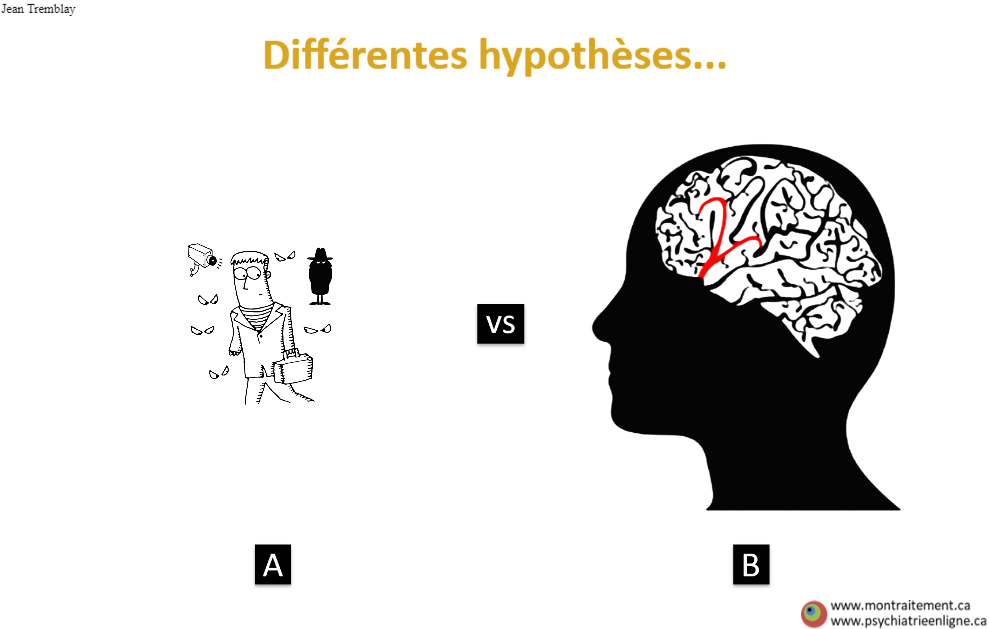
L’origine des expériences inhabituelles vs des symptômes
Description:
Une des principales difficultés lors des premières rencontres avec un patient est qu’il soit ouvert à nos hypothèses biomédicales pour expliquer la survenue « de leurs symptômes ». En effet, un traitement médicamenteux n’est justifié que si cette hypothèse est considérée.
Leurs expériences inhabituelles sont réelles et tout opinion pouvant suggérer le contraire – telle qu’une discussion maladroite du professionnel à propos des « symptômes » et/ou de diagnostics – peut être perçue comme une invalidation de leur vécu, de leur crédibilité/honneur et parfois même de leur identité entière. Cet outil visuel devrait aider le professionnel à aborder au moins deux « modèles explicatifs » de leurs expériences, soit A) qu’ils soient réellement persécutés et que leur seule solution est de se défendre ou que constamment se cacher, soit B) que leur cerveau éprouve un dérèglement biochimique – temporaire ou permanent – qui a un impact direct sur leurs perceptions et leurs croyances. L’hypothèse B devrait systématiquement être développée pour discuter des causes biopsychosociales du dérèglement et éviter que la personne croie qu’on n’adhère à des conceptions réductionnistes ce qui – de façon très justifiée – nierait la complexité de leur vécu et de leur personne.
Il est fort probable qu’au terme des premières discussions, que la personne demeure encore bien imperméable aux hypothèses autres que les siennes pour expliquer ses expériences. Une technique peut être employée pour l’encourager à une plus grande ouverture d’esprit : lui demander laquelle des deux hypothèses A ou B, elle préfère considérant le sens et les implications de chacune. Nous espérions ainsi que l’opinion de la personne rejoigne celle du professionnel et qu’il accepte un traitement biopsychosocial pour soulager le dérèglement chimique bien que ce ne soit pas leur hypothèse préférée. Il pourra être convenu qu’elle accepte un essai de traitement/suivi pour d’abord quelques semaines avant de revisiter la question de la source de leurs symptômes. Il faudra alors s’afférer à soulager le mieux possible et le plus vite possible les symptômes de la personne pour lui prouver la validité de notre hypothèse biomédicale et consolider notre crédibilité de soignant. Idéalement, la personne reconnaîtra que maintenir un suivi et/ou prendre un traitement pharmacologique est beaucoup plus simple que devoir s’exiler sur une île déserte pour ne pas croiser quiconque. (PPv2.0 page: P4)
Exemple:
Se distancer de la psychose
Description:
Il est souvent impossible d’éradiquer complément les symptômes de la psychose. Souvent des « symptômes résiduels » persistent. Comme pour toutes personnes aux prises ou non avec une maladie mentale, l’objectif est qu’elle se soucie le moins possible de ses préoccupations, qu’elle se sente bien, libre, qu’elle fonctionne et maintienne son parcours de vie. Cet outil décrit visuellement nos objectifs thérapeutiques : aider la personne à se distancer de la psychose lorsqu’il n’est pas possible de l’anéantir. (PPv2.0 page: P4)
Exemple:
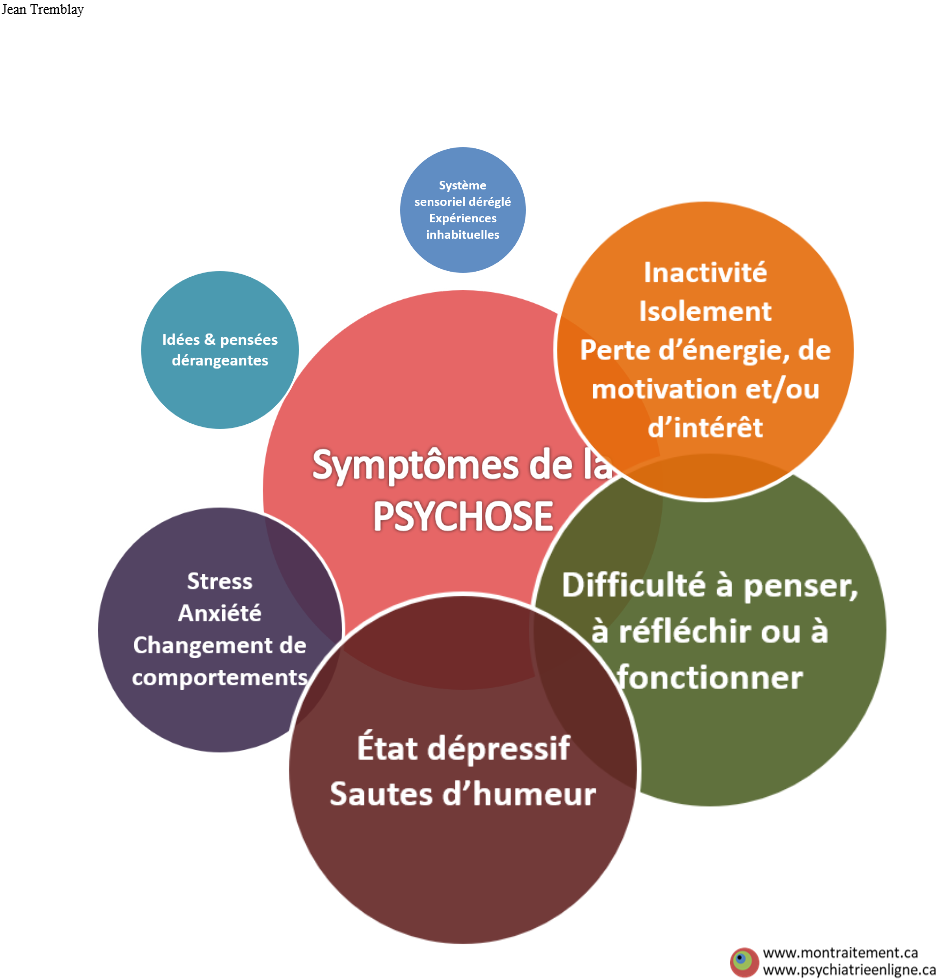
Répertorier pour mieux trier les symptômes, mieux comprendre et mieux intervenir
Description:
Identifier, déterminer et décrire les symptômes sont souvent un défi autant pour la personne que pour le clinicien. Parfois même, la personne n’est pas même sensibilisée au concept de “symptôme”, le processus diagnostic, l’entrevue d’évaluation, etc. Étant donné la nature même de la condition – méfiance, anosognosie, symptômes cognitifs, symptômes négatifs, apathie, stigma, etc… – la personne n’est même pas totalement consciente de ses symptômes, hésite à les dévoiler et/ou n’a pas les capacités/habiletés pour s’exprimer et les décrire. Ce graphique peut faciliter cet exercice essentiel à la compréhension du vécu de la personne, promouvoir l’établissement d’un lien thérapeutique et l’élaboration d’un plan de soins. Cet exercice de co-évaluation/co-enquête encourage la personne et le soignant à rester curieux sur l’expérience de la psychose plutôt que de tomber dans un décompte machinal des symptômes au risque d’étiqueter prématurément le vécu ou la personne. (PPv2.0 page: P8)
Exemple:
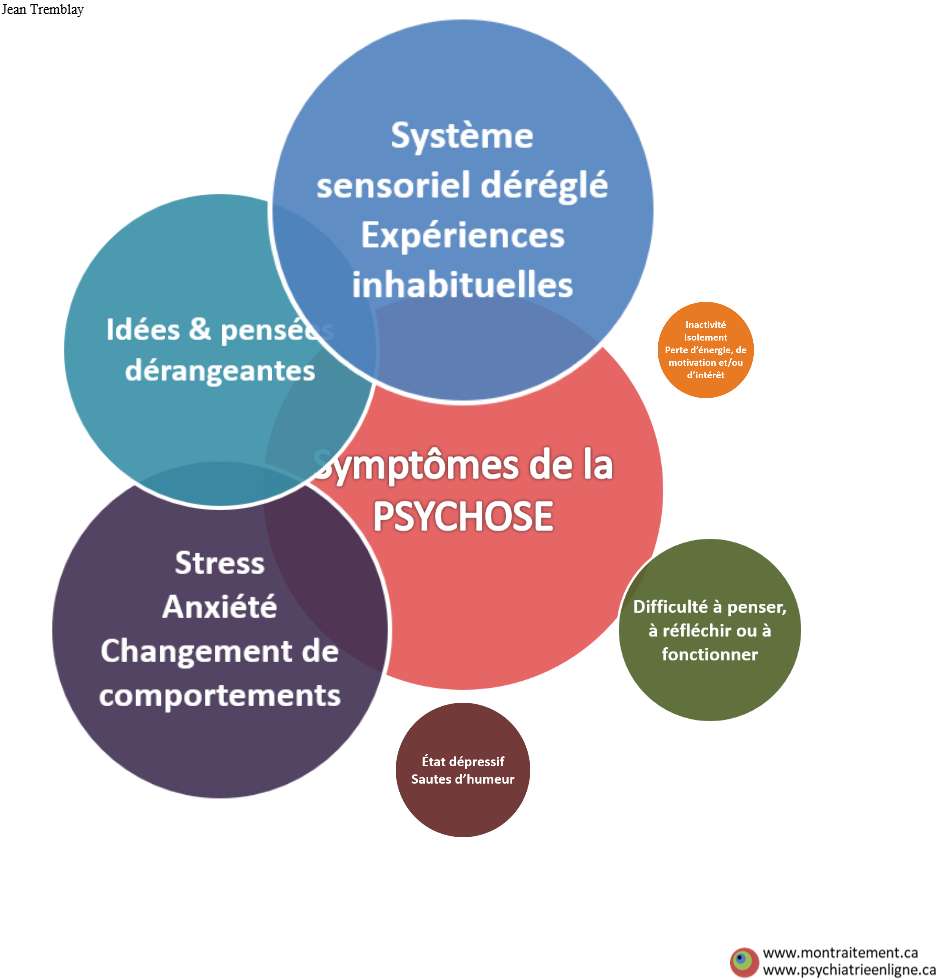
Les différentes dimensions symptomatologiques de la psychose
Description:
Il y a beaucoup de préjugés par rapport à la psychose qui n’est pas nécessairement un prélude ou une forme prématurée/atténuée de schizophrénie. Ces préjugés existent même chez les professionnels soignants. La psychose est un “symptôme en syndrome”: un symptôme puisqu’il peut indiquer la présence d’une maladie psychiatrique à ses débuts tel les troubles psychotiques ou de l’humeur (schizophrénie, maladie affective bipolaire, etc…); un syndrome puisque la psychose est constituée de plusieurs symptômes et dimensions de symptômes cliniques tels que le décrit les éléments de ce graphique très vulgarisé: symptômes perceptuels, préoccupations/délires, symptômes négatifs, symptômes cognitifs, symptômes affectifs, anxiété, désorganisation du comportement, difficultés à fonctionner. La psychose a en effet mille visages. Reconnaître qu’il y a plusieurs dimensions au syndrome de la psychose devrait aider à mieux détecter la condition, à la déstigmatiser, à introduire un début d’acceptation de celle-ci. De surcroît, ce travail psychoéducatif devrait faciliter la prise en charge par les intervenants et l’engagement de la personne dans ses soins dans l’immédiat et dans le futur. Le graphique facilite l’explication de l’hétérogénéité des symptômes de la psychose à la personne et à son entourage. Il soulage cet idée erronée régulièrement entendue: “je ne suis pas en psychose, je n’entends pas de voix”. (PPv2.0 page: P7)
Exemple:
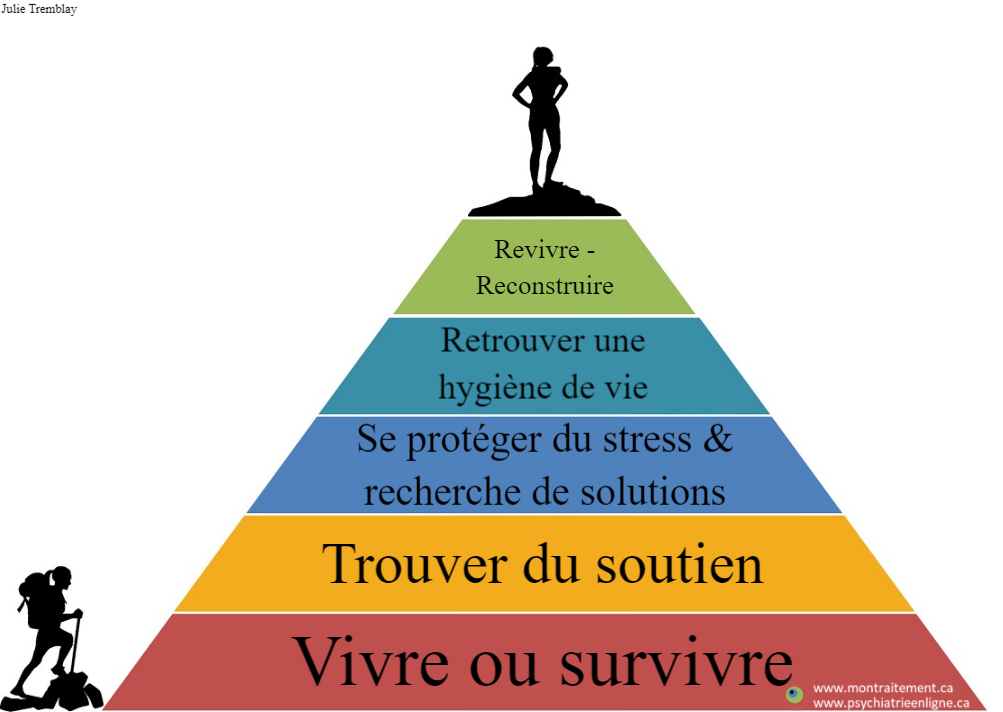
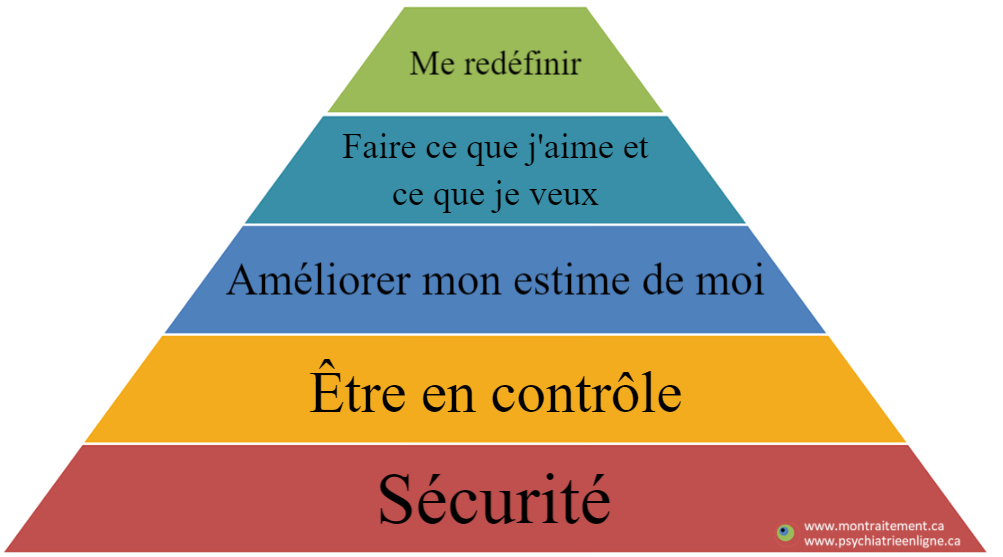
Ma pyramide des priorités
Description:
La promesse d’une médecine personnalisée passe nécessairement par une définition personnalisée du rétablissement pour la personne. Le rétablissement de faisant par étapes, les unes dépendant des autres de façon typiquement hiérarchique, chaque étape est nécessairement définit par la personne. Ceci reprend l’idée de la pyramide de Maslow. La base représente le minimum requis pour toute personne pour maintenir un niveau de dignité minimale: le besoin de sécurité et un sentiment de contrôle. En pratique, les soins psychosociaux de base (logement, nourriture, argent) et le traitement pharmacologique (pour remédier rapidement à la détresse, l’anxiété, l’insomnie, la paranoïa et/ou d’autres symptômes aigues) sont souvent proposés pour construire ou solidifier cette base. Le rétablissement, c’est-à-dire l’atteinte d’une vie épanouie (notamment selon l’acronyme AiLES) est l’objectif ultime. Le regain de contrôle, de la confiance et la reprise de sa direction de vie constituent les étapes intermédiaires. (PPv2.0 page: P11)
Exemple:
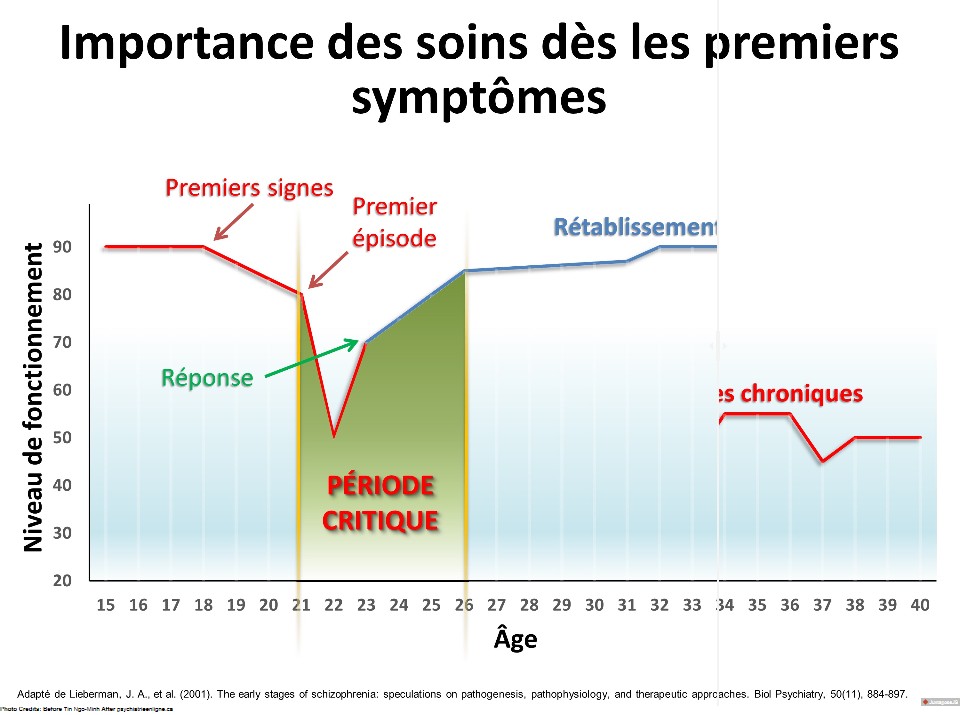
Outil Juxtapose: expliquer l’importance de l’engagement précoce dans les soins
Description:
Le système de la santé actuel réussit difficilement à installer le paradigme des soins précoces et/ou de prévention. Cette difficulté provient en réalité de l’attitude humaine générale qui préfère attendre de n’avoir plus le choix ou que “ça vaille la peine” avant d’agir. Or, il est clair que les interventions médicales précoces et la prévention confèrent le meilleur prognostic pour la personne: “The doctor of the future will give no medicine, but will interest his patient in the care of the human frame, in diet and in the cause and prevention of disease” (Thomas Edison). Les études longitudinales confirment cet adage. Plus spécifiquement, l’intervention précoce dans le contexte des premières psychoses (PEP) a été scientifiquement étudiée et montre un impact majeur sur le pronostic clinique et fonctionnel des sujets. Il aide à prévenir la chronicisation de la psychose (schizophrénie) et la toxicité psychosociale (Ridha Joober). Ce graphique adapté des résultats d’une étude de 2001 (Jeffrey Lieberman) rappelle l’importance de l’engagement dans les soins précoces pour changer le cours de la maladie. C’est le paradigme des soins précoces. (PPv2.0 page: P12).
Exemple:
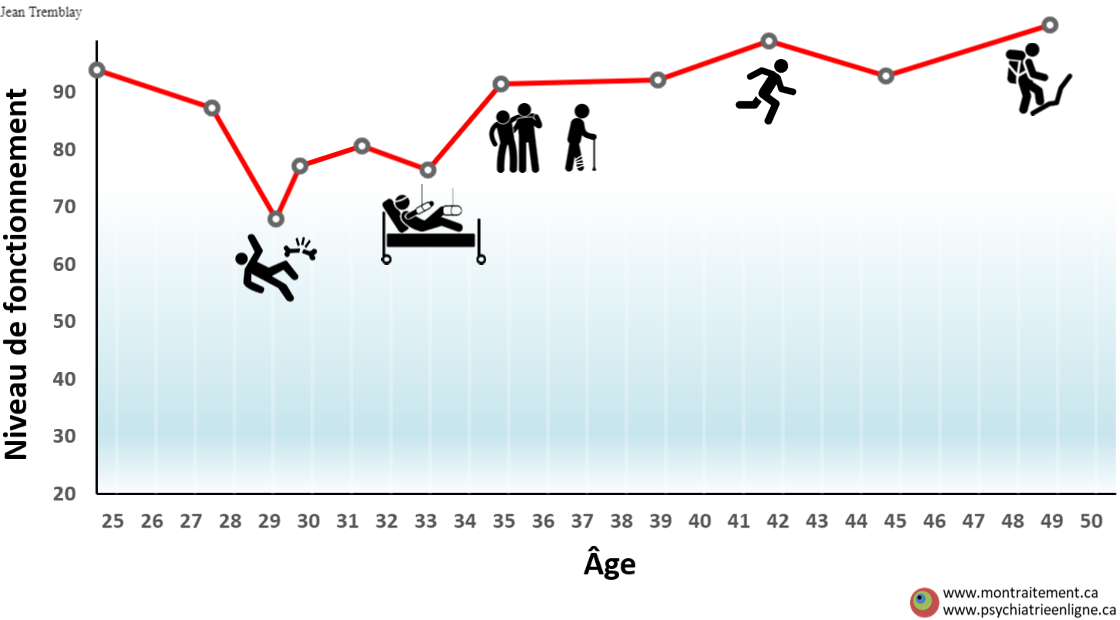
Historique personnalisé de la condition
Description:
La mémoire est faillible, particulièrement pour les événements les moins intéressants dans l’histoire de la personne. Les perturbations cognitives causées par la psychose ou son traitement peuvent aussi affecter sa capacité à se rappeler certaines choses qui lui seraient utiles de se rappeler tels: comment il/elle était avant la survenue de la psychose, avant/après son traitement/suivi, avant/après certaines situations stressantes, avant/après la consommation de substances, etc… Ce graphique interactif permet de rappeler cet historique si utile, pour apprendre de son passé et se responsabiliser dans le présent et le futur pour garantir son bien-être. (PPv2.0 page: P12)
Exemple:
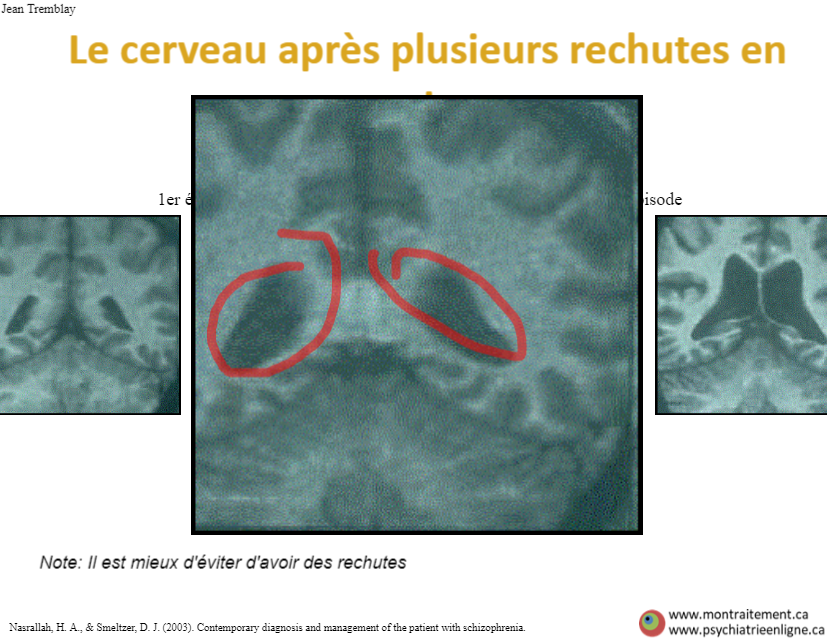
Évolution possible du tissu cérébral en lien avec le nombre de rechutes en psychose
Description:
La psychose est toxique pour la personne, que ce soit sur le plan biologique, c’est-à-dire sur le tissu cérébral, ou sur le plan psychosocial. L’objectif est de travailler avec la personne pour éviter au maximum les rechutes. Voici des radiographies de sections coronales du cerveau d’un même patient au fil de ses épisodes de psychose. (PPv2.0 page: P13) Outil en anglais.
Référence: Nasrallah, H. A., & Smeltzer, D. J. (2003). Contemporary diagnosis and management of the patient with schizophrenia.
Exemple:
Entente de collaboration pour son bien-être
Description:
La prise en charge d’une personne souffrant de psychose est souvent un défi car la méfiance/paranoia est souvent inhérente à la condition. L’évaluation de l’état mental est une responsabilité que nous prenons au sérieux. Notre principal outil d’intervention est dans la relation thérapeutique, notre compréhension de la personne et notre capacité à inspirer confiance pour que celle-ci investisse sa confiance en nous. Elle nous aide alors à l’aider.
La personne doit aussi rapidement reconnaître les avantages de cet investissement et veuille continuer à nous partager son vécu particulier au risque d’être étiquetée comme “malade, inadéquate, folle ou inadaptée”. Il est essentiel d’être explicite sur le contexte et les attentes de la relation thérapeutique tôt dans les premières rencontres avec la personne pour soulager les sous-entendus et le stress “de devoir bien paraître” devant des professionnels. Ceci peut être très intimidant et décourager la personne à partager le fond de sa pensée dont elle peut être embarrassé. Pour maximiser les chances d’un respect bilatérale, il est naturel que l’entente soit personnalisée et négociée par toutes les parties prenantes dès le début.
Cet outil vise donc aussi à soulager l’attitude prescriptive ou paternaliste que les médecins et les soignants sont réputés avoir. Les AiLES du papillon permettent d’aborder rapidement des éléments existentiels universels du travail vers le rétablissement: Autodétermination, Identité, Lien social, Espoir, Sens. Les objectifs de la personne ne diffèrent guère de ceux du clinicien: que la personne prenne son envol, soit bien, autonome et libre. (PPv2.0 page: P10)
Exemple:
Les AiLES du rétablissement – 1
Description:
Parler uniquement des éléments bio-psycho-sociaux du bien-être est parfois/souvent trop aride et impersonnel. Les AiLES permettent d’aborder rapidement des éléments existentiels universels bien plus intéressants de l’expérience humaine: Autodétermination, Identité, Lien social, Espoir, Sens (incluant la Spiritualité). Tout être humain veut s’approprier ses AiLES, c’est-à-dire:
- Autodétermination: d’être en contrôle, de prendre ses propres décisions, de prendre des risques;
- Identité: de s’autoattribuer sa valeur et sa place dans le monde;
- Lien social: de trouver une appartenance dans une/des communautés où on aura un rôle/identité, l’opportunité d’être valorisé(e), d’interagir, de donner, de recevoir, de penser à soi (auto-compassion/amour de soi) mais aussi aux autres (empathie), de vivre des expériences de relation d’intimité, donc de pratiquer d’avoir confiance aux autres mais aussi que les autres aient confiance en soi;
- Espoir: de croire que les choses iront mieux dans le futur, qu’on saura s’adapter et s’en sortir devant les adversités;
- Sens: d’être libre de croire ce qu’on veut.
Ce cadre permet au clinicien de démontrer toute sa compréhension, sensibilité et empathie devant la souffrance que la personne a osée lui exposer. Les objectifs de la personne ne diffèrent guère de ceux du clinicien: que la personne prenne son envol, soit bien, indépendant et libre. Une discussion sur les AiLES rappelle à la personne que les soignants proposent des soins sensés, qu’ils sont sensibles à ses préoccupations existentielles réelles, qu’ils ne sont pas là simplement pour juger ses croyances et son vécu et qu’ils sont autant que lui/elle animés d’humanité. Discuter des AiLES renforce donc le lien thérapeutique et introduit bien les autres aspects très pratiques du rétablissement tels que les éléments des 4 piliers de soins et de la fleur de l’hygiène de vie – voir ci-dessous. (PPv2.0 page: P9)
Référence: Leamy, M., et al. (2011). Conceptual framework for personal recovery in mental health: systematic review and narrative synthesis. British Journal of Psychiatry, 199(06), 445-452. “CHIME” traduit par “AiLES”, Ngo-Minh, T. (2018). Des outils informatiques pour mieux expliquer la psychose et engager la personne dans ses soins, 12e JIPEJAAD Journées internationales de pathologies émergentes du jeune adulte et de l’adolescent, Paris, 26 mars 2019.
Exemple:
Les AiLES du rétablissement – 2
Description:
Il s’agit d’une variante du précédent outil qui aborde les aspects existentiels essentiels de la vie et des réels désir de la personne à se rétablir. Pour y arriver, des soins et moyens biopsychosociaux sont nécessaires, d’où la représentation des “4 piliers de soins”. Les éléments des quatre piliers se détachent pour devenir les feuilles de la tige qui mène au papillon qui n’attend qu’à prendre son envol. C’est une métaphore thérapeutique qui est proposée ici. (PPv2.0 page: P9)
Exemple:
Se situer dans la séquence des soins
Description:
Savoir où la personne se situe dans son cheminement thérapeutique et savoir les étapes à venir peut l’encourager dans ses présentes actions vers une meilleure santé. Savoir aussi que la personne aura éventuellement probablement moins de médicaments et davantage de libertés est aussi promoteur d’espoir et d’engagement dans les soins. Le format de cet outil a la faiblesse de sous-entendre que la durée de chaque étape est la même, d’où l’option d’autres outils qui suivent. Il rappelle par contre bien que la personne a un rôle actif dans son bien-être ainsi que des responsabilités pour y parvenir. Il rappelle aussi au clinicien qu’il faut aussi adapter le traitement pharmacologique qui devrait prendre moins de place alors que la personne s’active d’avantage dans ses soins non-pharmacologiques vers son bien-être. (PPv2.0 page: T6)
Exemple:
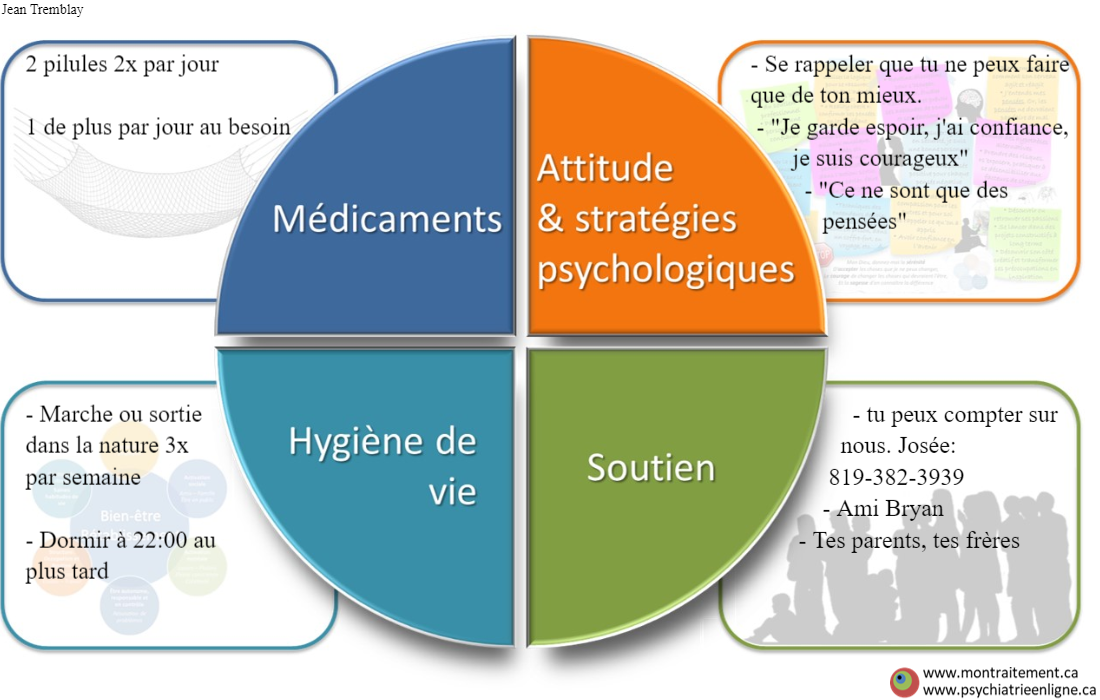
Plan de rétablissement (PR2) personnalisé et simplifié selon le “modèle des 4 piliers”
Description:
La personne oublie souvent les différents aspects du traitements discutés et proposés durant la rencontre avec le médecin ou l’intervenant. Classiquement, la personne ne se rappelle que du changement pharmacologique proposé et inscrit sur la prescription. Cet outil permet une vue globale des soins holistiques pour rappeler à la personne le plan de soins ou le plan de rétablissement (PR) actuel en terme de 1) Soutien, 2) Hygiène de vie, 3) Médicaments, 4) Attitude et stratégies psychologiques. L’image produite par cet outil devient une “prescription de soins bio-psychosociaux”, un rappel de ses devoirs/responsabilités pour son bien-être. Idéalement, les paliers sont co-travaillés avec le médecin ou l’intervenant pour une co-création du plan favorisant la décision partagée et donc l’engagement de la personne dans ses responsabilités vers son bien-être. L’image devient une base pour les discussions et les suivis futurs de sorte qu’elle favorise la continuité des soins. Il devient donc un plan de rétablissement (PR) simplifié et accessible “at a glance” sur lequel la personne et ses intervenants peuvent constamment se référer pour engager la personne dans les actions vers son mieux-être. Un plan donne de l’espoir. (PPv2.0 page: T5)
Exemple:
Approche intégrée biopsychosociale aux soins: la séquence et la teneur des soins
Exemple:
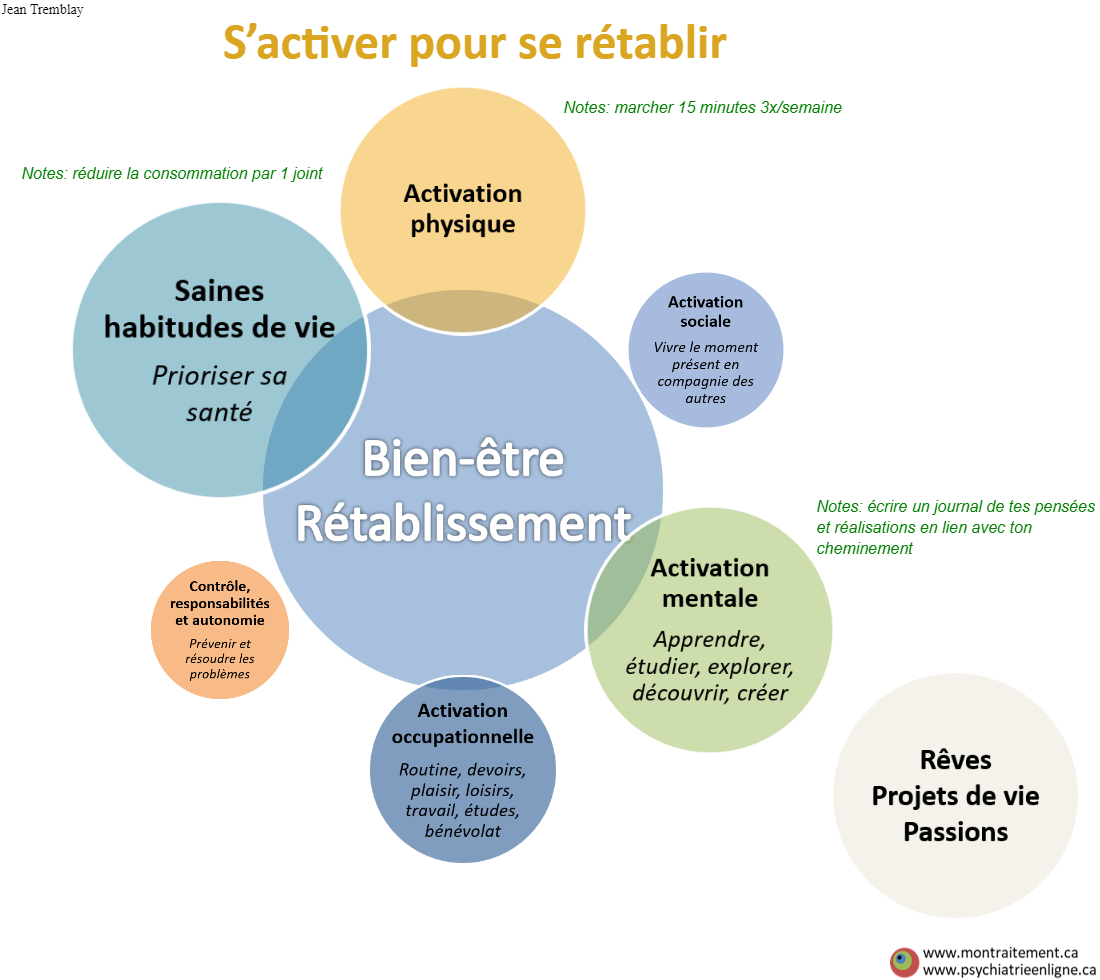
La fleur de l’hygiène de vie
Description:
La personne se considère souvent comme un prestataire de soins, une personne qui attend des services qui leur sont dus. Cette psychologie motive peu l’engagement de la personne dans ses soins, au contraire, la place dans une situation de victime devant un système de la santé souvent peu accessible ou trop lent pour leur donner ce dont elle dit avoir droit: psychothérapie, soutien d’une travailleuse sociale, ergothérapie, etc… Ceci est une prescription détaillée d’hygiène de vie, le 4e piliers du PR2: activation physique, activation sociale, activation mentale, activation occupationnelle, prendre ses responsabilités de vie et de saines habitudes de vie. Il faut s’activer pour se rétablir. L’image produite par l’outil devient une prescription, des devoirs pour le bien-être. Il s’agit donc d’une extension du plan de rétablissement (PR2) précédemment décrit, où on souligne les “aspects non-pharmacologiques du traitement” dont la personne est surtout responsable. La personne ne peut plus se reposer sur l’excuse d’être “en attente de services/soins”. Il propose des soins concrets, tangibles et atteignables (ie: objectifs SMART). La personne a un plan, sait qu’elle a un contrôle, sait ce qu’elle peut faire pour son bien-être. Or, un plan redonne de l’espoir. Les responsabilités –terme décourageant rappelant la contrainte- de la personne face a son mieux-être, sont ici décrites comme des outils de pouvoir d’agir – terme porteur d’espoir et de liberté. L’outil favorise ainsi le concept d’autotraitement, d’autosoin rationnel. C’est probablement l’outil/l’image le plus utilisé en pratique à la clinique. Notre expérience est que cet image permet un meilleur suivi, l’établissement de “saines attentes” provenant du médecin ou de l’intervenant à l’égard de la personne et vice-versa. En effet, l’outil favorise une discussion/négociation thérapeutique: “voici ce que tu as à faire… voici ce que moi, de mon côté, j’aurai à faire en contre partie (réduire la médication, le suivi, etc…)”. (PPv2.0 page: T7) Ancienne version 2020
Exemple:
Quelques références:
- Activation physique pour le mieux-être: Dauwan, M., et al. (2016). “Exercise Improves Clinical Symptoms, Quality of Life, Global Functioning, and Depression in Schizophrenia: A Systematic Review and Meta-analysis.” Schizophr Bull 42(3): 588-599.
- Activation sociale pour le mieux-être: Cooper M, Avery L, Scott J, Ashley K, Jordan C, Errington L, Flynn D. Effectiveness and active ingredients of social prescribing interventions targeting mental health: a systematic review. BMJ Open. 2022 Jul 25;12(7):e060214.
- Activation occupationnelle pour le mieux-être: Lyubomirsky, S. and K. Layous (2013). “How Do Simple Positive Activities Increase Well-Being?” Current Directions in Psychological Science 22(1): 57-62.
- Activation mentale/créative pour le mieux-être:
- Stickley T, Wright N, Slade M. The art of recovery: outcomes from participatory arts activities for people using mental health services. J Ment Health. 2018 Aug;27(4):367-373.
- Hagenaars MA, Holmes EA, Klaassen F, Elzinga B. Tetris and Word games lead to fewer intrusive memories when applied several days after analogue trauma. Eur J Psychotraumatol. 2017 Oct 31;8(sup1):1386959.
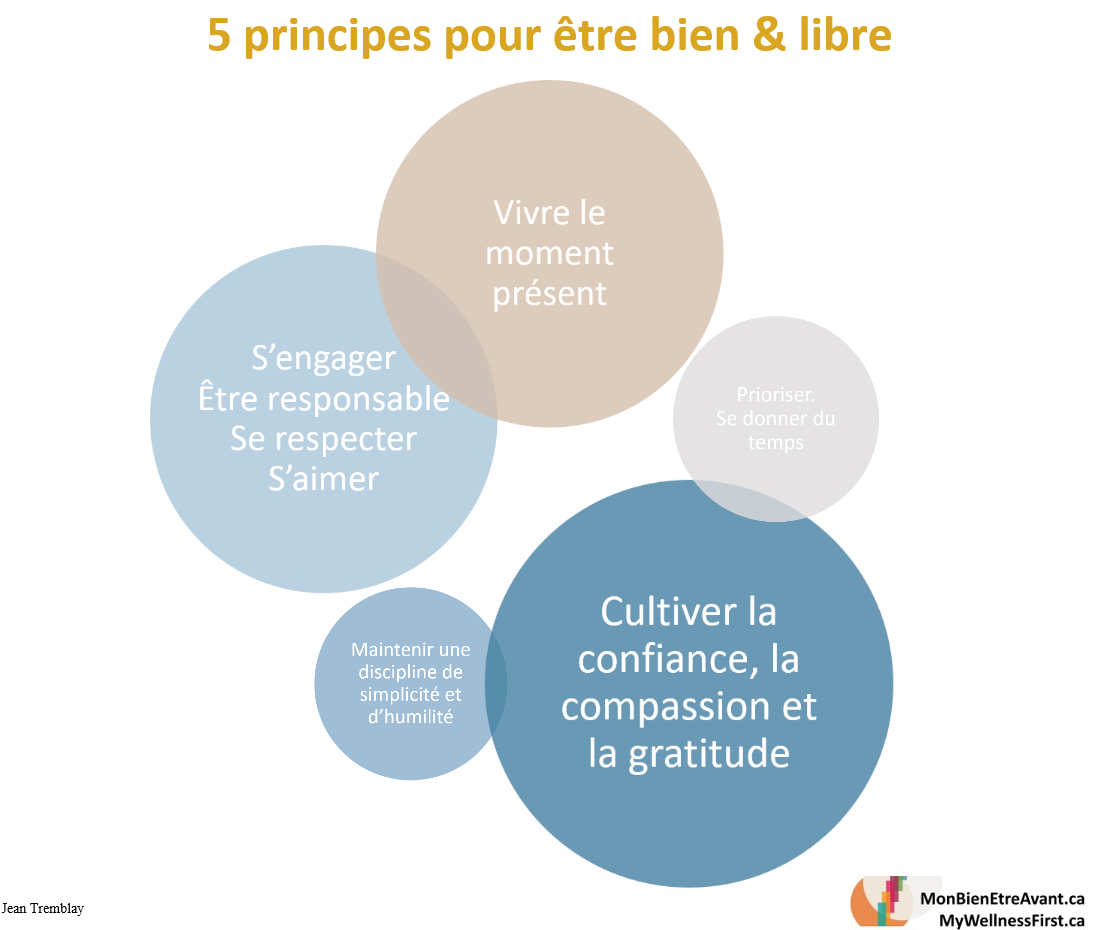
Attitude et philosophie de vie
Description:
La pratique nous enseigne qu’aborder les aspects classiques du modèle de soins biopsychosociaux, soit la Pharmacolothérapie, la Psychothérapie et les aspects Pratiques (soutien social, administratif, financier…) des soins, ne suffit pas. Cette réalisation se fait surtout lorsqu’on soigne une condition tachée par beaucoup de stigma, une condition potentiellement très sérieuse, une condition qui fait que la personne doit drastiquement et rapidement adapter son mode de vie. Ainsi, cet outil permet de représenter les éléments du 4e P du “modèle des 4 P” communément appelé le “modèle des 4 piliers”: Pharmacothérapie, Psychothérapie, moyens Pratiques, Philosophie. En pratique nous parlons de principes de vie, d’hygiène philosophique pour être bien, libre, en paix: 1) Vivre le moment présent 2) Prioriser. Se donner du temps 3) Cultiver la confiance, la compassion et la gratitude 4) Maintenir une discipline de simplicité et d’humilité 5) S’engager, être responsable, se respecter, s’aimer. Ces thèmes d’ordre philosophique et d’attitude de vie ont été, pour la plupart, repris par des écoles de psychothérapie telle la Pleine Conscience et la psychothérapie d’acceptation et d’engagement (Acceptance and Commitment Therapy, ACT). La souffrance ne peut pas toujours attendre un rendez-vous avec un professionnel spécialisé, en l’occurrence un psychologue spécialisé en ACT, pour se soulager. L’outil vise donc à démocratiser le sujet et aider le médecin et l’intervenant en santé mental à l’aborder de façon très pratique et au bon moment avec la personne. (PPv2.0 page: T9)
Il n’est pas toujours évident d’élaborer sur ce sujet à moins que le professionnel ait lui-même déjà réfléchi sur ces principes philosophiques fondamentaux de vie. Voici donc quelques idées pour démarrer:
- 1) Vivre le moment présent: la vie se déroule partout dans l’Univers à l’instant même. Le passé est passé et ne devrait plus importer. Le futur n’est pas encore décidé, pas encore écrit. Profitons du moment présent.
- 2) Prioriser. Se donner du temps: Prioriser ses différentes aspirations et responsabilités pour se prioriser. Lorsque la personne va moins bien, la réponse est souvent au niveau de “se prioriser, prendre le temps pour soi”, prendre une pause pour réfléchir, faire le point…
- 3) Cultiver la confiance, la compassion et la gratitude: la confiance en soi, la confiance en les autres (le “L” du Lien social du modèle des AiLES) et la confiance en l’avenir ce qui signifie avoir espoir (le “E” de l’Espoir du modèle des AiLES). Avoir surtout de la “compassion pour soi” lorsqu’on va moins bien signifie “s’aimer” (le 5e élément de cette liste). L’humilité et la gratitude vont de pair. Ces deux sujets s’accordent avec cette compassion indispensable à l’amour de soi, au lâcher prise, au “Ce n’est pas la fin du monde…”, au “Rappelle-toi ce qui est vraiment important pour toi, pour ton âme. Rappelle-toi ta réelle mission…”
- 4) Maintenir une discipline de simplicité et d’humilité: la vie est compliquée, la simplifier aide la personne à se recentrer, à apprécier ce qui est réellement important dans la vie, à embrasser une attitude d’humilité et la gratitude
- 5) S’engager, être responsable, se respecter, s’aimer: c’est ici l’objectif ultime: s’aimer. Pour y arriver il faudra s’engager dans tous les aspects de soins et de la vie (les 4P), prendre ses responsabilités, donc “éviter de faire de l’évitement”, se respecter, penser à soi, prioriser sa santé…
Exemple:
Ma priorité est ma santé, je deviens l’expert de mon propre bien-être
Description:
Qui scribit bis legit signifie que lorsque la personne l’écrit, elle s’en rappelle davantage. Un tel plan travaillé avec la personne constitue un plan de gestion de crise simple et utile lorsque le temps, les circonstances, le stress, etc… interfèrent avec sa capacité de résolution de problèmes ou sa mémoire quant à ce qu’elle devrait faire pour son mieux-être. Cet outil se veut donc un guide rapide qui aiderait la personne à répondre à ses propres questions: 1) “Je vais moins bien lorsque…”; 2) “Ce qui me soulage lorsque je vais moins bien…”, 3) “Ce qui favoriseraient mon rétablissement à long terme…”, 4) “Les gens sur qui je peux compter…”, 5)… Suite à un événement médical aussi sérieux qu’un épisode de psychose, notre opinion est que la personne priorise sa santé. Lorsque les symptômes sont légers ou déjà résolus, la personne peut avoir de la difficulté à saisir le sérieux de nos recommandations de priorisation de sa santé notamment via une meilleure hygiène de vie. En période de prise en charge, il est important de constamment marteler le sujet, justement avec des outils psychoéducatifs consistant et redondant. Le titre de l’outil rappelle à la personne ce conseil en plus de l’informer de notre rôle en tant que médecins ou intervenants en santé mentale: qu’elle devienne la personne la plus responsable de sa santé et de son bien-être, qu’elle devienne “le meilleur docteur qu’elle puisse être pour son seul patient”. Pour avoir un impact, je n’hésite pas à dire exactement cela en pratique. (PPv2.0 page: T14)
Exemple:









Félicitations pour votre expertise santé mentale et psychose, pour votre site web et pour la conception de vos outils/schémas éducatifs et intéressants, tant pour la clientèle que les professionnels ! Bravo aussi pour votre approche humaine, d’oser partager que pour vous aussi ce n’est pas toujours facile d’entendre un de vos proches atteint de schizophrénie…
Merci de votre générosité dans le partage de vos savoirs, expériences et outils pratiques.
Je travaille à la Clinique DIPP du Centre de pédopsychiatrie du CIUSSSCN, je vous avais rencontré au Congrès IEPA à Milan, vous étiez alors au CHPJ (j’y avais travaillé jusqu’en 2006). Mon équipe inter, sous la direction du Dre Anne Sophie Beaudoin apprécions bien vos réalisations et conférences.
Je viens d’assister au webinaire “Stigmatisation – Approches et interventions novatrices en santé mentale » sachant que vous y seriez, toujours intéressant de vous entendre.
Ce pourquoi je viens de retourner explorer votre site web. Bonne continuité ! Au plaisir de vous revoir dans le cadre de l’AQPPEP !